Мікробіолог Олена Мошинець: Українські штами «зламали» останній суперантибіотик
«Пацієнти з України виявилися дуже небезпечними для європейських лікарень»
Світова преса б’є на сполох: Україна стала розсадником антибіотикорезистентних інфекцій. The Sunday Times опублікувала матеріал із заголовком «Війна в Україні виявила супербактерії, що мутували, і здатні протистояти антибіотикам».
У матеріалі, зокрема, йдеться про дослідження професора клінічної бактеріології Лундського університету у Швеції Крістіана Рісбека, під час якого науковець перевірив зразки від 141 пацієнта, які проходили лікування в українських клініках.
«Я ніколи не бачив такої резистентності, – сказав він. – Це найгірше, що я бачив. Це дуже стійкі бактерії».
Професор Рісбек, зокрема, розповідає про долю одного солдата, який до того, як опинитися у шведському госпіталі Святого Георгія, пройшов через чотири українські лікарні. В одній з них він підхопив інфекцію, у результаті якої втратив ногу.
«Зараження найважчими бактеріями відбувається не поруч з канавою на полі бою, а майже завжди в медичних закладах», – резюмує видання.
Олена Мошинець, кандидат біологічних наук, старший науковий співробітник Інституту молекулярної біології і генетики НАН України в інтерв’ю «Главкому» розповіла про причини антибіотикорезистентності як явища, про протоколи, якими керуються лікарі при лікуванні таких суперінфекцій, а також про власні розробки, які можуть допомогти вирішити проблему.
«Позиція МОЗ: винні пацієнти, які «їдять» антибіотики без санкції лікарів»
В Україні справді така велика проблема з антибіотикорезистентністю, що про неї вже пишуть іноземні ЗМІ?
Інфекції можна поділити на дві окремі групи. Перша – ті, які ми отримуємо не в госпітальному середовищі. Наприклад, бронхіти, кишкові інфекції тощо. Друга – це інфекції, які людина отримує у медзакладі, так звані госпітальні інфекції. Іншими словами, це або інфікування, якого неможливо уникнути – через застосування різноманітних пластикових виробів, катетерів, або інфікування через неякісне надання медичних послуг, через, наприклад, неякісний інфекційний контроль у лікарні. Але часто госпітальні інфекції потрапляють в організм пацієнта саме через такі пластикові вироби.
Чому? Тому що слизові людини не є стерильними. А будь-який пластик – це інертна поверхня. І коли нестерильні тканини людини, або інфіковані поверхні в лікарні, наприклад, рукавички медичної сестри, контактують з такою інертною поверхнею, ось ця поверхня одразу стає джерелом для розвитку інфекції, яка має вигляд біоплівок, таких собі інфекційних масивів бактерій.
Звичайно, госпітальних інфекцій неможливо уникнути. Наприклад, коли пацієнта інтубують при наданні послуг зі штучної вентиляції легень, на другу добу, як правило, ми маємо вентиляційну пневмонію. Тобто, що б лікарі не робили, коли пацієнт має в трахеї трубку, на другу добу він має так звану вентиляційну пневмонію. Але дуже важливо, щоб ці госпітальні пневмонії спричинялися мікрофлорою пацієнта, а не госпітальною високорезистентною флорою.
Уникнути госпітальних інфекцій неможливо
Звідки береться ця антибіотикорезистентність?
Позиція Міністерства охорони здоров’я така: винні пацієнти, які їдять антибіотики без санкцій лікарів, і саме через них ми маємо високий рівень госпітальних резистентних інфекцій. Але правда у тому, що ось ця проблемна резистентність розвивається не в амбулаторних пацієнтів, а саме у госпіталях. Тобто, коли ми говоримо про інфекції, які ми не можемо подолати звичайними антибіотиками, то ми маємо розуміти, що говоримо лише про надання медичної допомоги. По суті, існують два сценарії отримання інфекцій. Це сценарій інфекції, коли людина отримала її не через надання медичної допомоги в Україні (так званий побутовий шлях інфікування, наприклад, подорожуючи до Індії чи іншого проблемного регіону), і сценарій інфекції, коли людина отримала її саме через медичну допомогу.
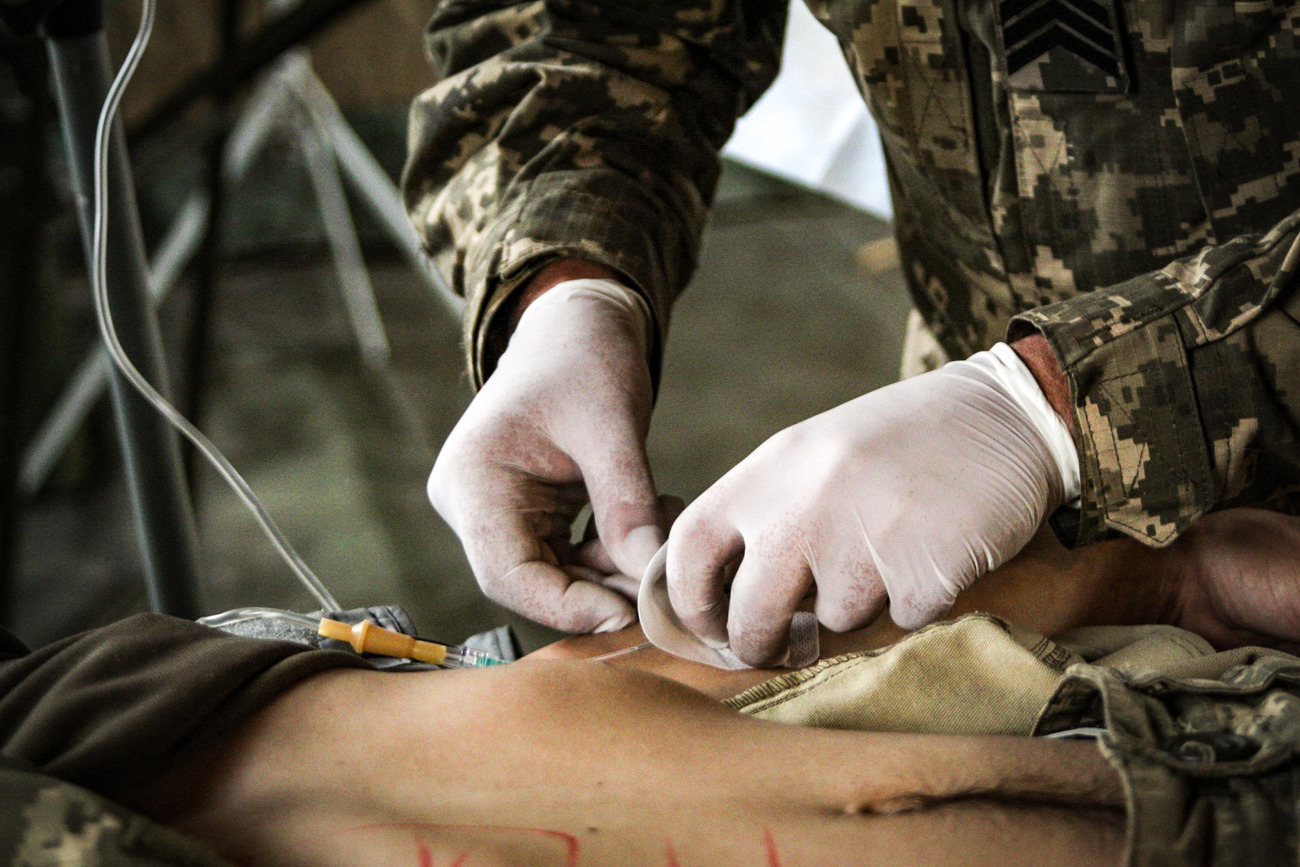
Якщо говорити про військових, то йдеться про інфікування під час надання медичної допомоги. В Україні справді діє протокол: коли військовий отримує поранення, то ще до того, як його перевезуть до медичного закладу, йому надають антимікробну профілактичну допомогу. Як правило, антибіотик цефтріаксон, який захищає пацієнта він інфекції негоспітальною флорою. Але зараження відбувається безпосередньо у лікарнях.
У мене дуже багато таких пацієнтів, і не лише військових. До прикладу, до мене по допомогу звернувся онкохворий пацієнт у ремісії, який пішов на профілактичну щорічну біопсію, внаслідок якої отримав до всього резистентну клебсієльну інфекцію сечового міхура і нирок, яка спричиняла гематурію, призвела до анемії і суттєво погіршила стан клінічно здорової до біопсії людини.
Якщо говорити про військових, то коли вони отримують вогневе ураження, то зазвичай при стабілізації та дошпитального лікування їм надають дозу антибіотика, і він працює задовільно. Потім їх перенаправляють в один з великих медичних центрів: у Запоріжжя, у Дніпро. У цих госпіталях пацієнти одразу отримують дози госпітальних інфекцій через надання медичної допомоги. Таким чином пацієнт швидко отримує генералізовану локальну інфекцію: температура піднімається, розвивається лейкоцитоз, інтоксикація. Зазвичай, такого пацієнта у таких первинних госпіталях не діагностують щодо виду інфекції та її чутливості на антибіотики, а просто впродовж кількох днів їм дають високі дози різноманітних антибіотиків у надії, що щось спрацює.
Таким пацієнтам постійно змінюють препарати: по два-три антибіотики кожну добу, буває, вони встигають отримати весь антибактеріальний перелік за п’ять днів. Наголошую, розповсюдженою практикою є не робити бактеріальний посів – це кричуще порушення сучасних наказів МОЗ. Зазвичай їхня логіка у тому, що пацієнт не буде далі у них лікуватись, а з всіма цими інфекціями вони його передадуть далі в інші госпіталі.
Таким чином, ці вже абсолютно резистентні інфекції швидко розповсюдились по українських лікарнях і ще більше погіршили епідеміологічний стан. Не можна сказати, що раніше в лікарнях проблеми резистентності не було, але ситуація драматично погіршилась після перших 6 місяців повномасштабної війни. На жаль, жодної державної статистики на підтвердження моїх слів немає, як немає і взагалі жодного моніторингу, що було з резистентністю, що відбувається нині, чи погіршився загальний національний фон резистентності, чи він покращився внаслідок введення суворого обліку продажів антибіотиків населенню, на який так всі чекали та так пропагували, ніби саме у цьому проблема і це може щось змінити.
Не робити бактеріальний посів – це кричуще порушення сучасних наказів МОЗ
У минулому році наш Центр громадського здоров’я МОЗ відзначився неабияким креативом: знайшов у себе аргументи рухатись наперекір світовим експертам і раціональному мисленню та оголосили переведення двох дуже популярних і дешевих антибіотиків – цефтріаксону і левофлоксацину – з групи «нагляду» (за класифікацією ВООЗ такі антибіотики призначають за результатами бактеріологічного посіву) у групу «резерву», що фактично заборонило їхнє використання у медицині.
Зроблено це було через нібито занадто інтенсивне використання цих антибіотиків. Хоча ВООЗ класифікує антибіотики не за їхньою інтенсивністю використання, а за тим, наскільки вони протистоять розвитку та накопиченню резистентності. Аргументів щодо поширеності резистентності саме до цих антибіотиків Центр громадського здоров’я не має, тому чи вплинула заборона широкого використання цих антибіотиків на зниження чутливості до них, вони теж відслідкувати не можуть.
Якщо лікарі бачать, що у пацієнта є резистентність, які їхні подальші дії?
Розумієте, аби не отримати ось цей тупиковий результат, деякі лікарні практично не роблять бактеріальні посіви. У мене був пацієнт, якого впродовж шести днів регулярно крапали різноманітними антибіотиками – без жодного бакпосіву. Можливо, саме через те, щоб не отримати відповідь, що його інфекція вже є повністю стійкою.
В Україні є наказ МОЗ №1513, який регулює, що у випадку резистентності до всього, слід використовувати комбінацію з двох конкретних антибіотиків: цефтазидим-авібактам плюс азтреонам. Вони обидва дуже дорогі. Більш того, нема жодних підстав вважати, що ця комбінація в Україні буде працювати, бо таких досліджень не проводили. Українські штами – це не американські штами, на яких такі рекомендації базуються. Тобто фактично таке призначення є безпідставним, бездоказовим. Один з двох тих антибіотиків випускається відомою світовою фарм-корпорацією (йдеться про Pfizer – «Главком»), яка, на жаль, попри війну і таку важку ситуацію з антибіотикорезистентністю, не запропонувала посильну для України ціну. Більш того, ця компанія не провела клінічні іспити тієї комбінації, що згадується у наказі №1513, тому, можливо, тут йдеться про конфлікт інтересів і лобіювання, бо інакше важко пояснити чому наш вітчизняний МОЗ вирішив недоказову комбінацію вписати у наказ. Це перша проблема.
Друга проблема. Якщо родичі погоджуються оплатити лікування, і пацієнта починають лікувати цією комбінацією, то часто складається ситуація, при якій через критичний або важкий стан пацієнта він залишається залежним від медичних пластикових виробів, про які ми вже говорили. Через те, що трубки залишаються, тканини біля них залишаються інфікованими, вогнища інфекцій лишаються. А витягти трубки неможливо, бо пацієнт, скоріш за все, на ШВЛ, або його сечовий міхур уражений і зміна катетера може бути неефективною. Відтак, відбувається реінфекція. На цих двох антибіотиках пацієнта можна тримати дуже довго, аж поки він не стабілізується настільки, щоби з нього могли видалити ці пластикові вироби. Дуже часто пацієнту доводиться викладати 150-200 тис. грн за 10 днів лікування. І знову-таки, буває, що через 10 днів, коли стан покращився, і лікування припиняється, інфекція повертається у тому ж обсязі.
Є ще один підхід: так звані синергідні тести. Це повна спекуляція, я категорично проти їхніх використань, бо немає жодних доказів, що воно працює. Ідея така: в чашці Петрі складаємо два диски з антибіотиками. Два диски ставлять дуже близько один до одного. Якщо зона затримки росту біля цих двох дисків разом вища за зони по периметру цих двох дисків окремо, то лікарі вирішують, що ці два антибіотики можна ефективно використати в лікуванні пацієнта. Але цей підхід ненауковий, жодних міжнародних протоколів інтерпретації результатів синергідних тестів немає. Знову ж таки, переважно ці тести також робляться коштом пацієнта, а це 4-6 тис. грн. Я дуже часто спілкуюсь з лікарями і лабораторіями з приводу доказовості ефективності цих синергічних тестів, вже не один рік прошу якусь статистику, якийсь аналіз ефективності по українській популяції. На жаль, поки що не бачила жодного.
З іншого боку, я бачила багато пацієнтів, які так доекспериментувалися до моргу. Часто родичі пацієнтів знаходили мене, просили поговорити з лікарями і спробувати використати мою терапевтичну схему. Але рідко коли ми знаходимо з клініцистами спільну мову. І загалом, нам з колегами не дуже вдається просувати наші дослідження за багатьох причин, але головне тут те, що ми не маємо жодної підтримки від держави, бо держава не вважає, що проблема взагалі існує.
Якщо українські лікарні все-таки роблять бакпосіви – що висівається? Які бактеріальні інфекції?
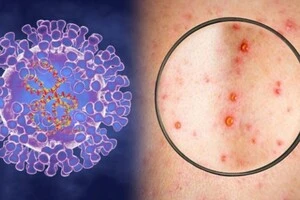
Це можуть бути будь-які бактерії, які можуть спричиняти інфекції і за межами лікарні. Тобто, госпітальні – це не про види бактерій, а про умови, коли ці інфекції розвинулись. Скажімо, стафілокок може викликати і госпітальні, і позагоспітальні інфекції, але, як правило, госпітальні штами набагато більш вірулентні та резистентні. Найчастіше зараз висівається грамнегативна флора, особливо, клебсієла, синьогнійка, ацинетобактер – не стафілокок.
У чому полягає ваша розробка? Адже ви теж пропонуєте комбінацію двох антибіотиків.
Ми виходимо з того, що інфекційний процес у пацієнті має форму біоплівки. Біоплівка – це такі майже мікробні міста в яких бактерії мешкають і ефективно захищаються від зовнішніх впливів, імунної системи і антибіотиків. Таким чином бактерії вибудовують свою екологічну нішу у тканинах пацієнта. У таких біоплівках бактерії прикріпляються до тканин пацієнта або до інертних поверхонь – ті самі пластики, про які ми говорили – і починають вивільняти, синтезувати велику кількість своїх власних полімерів.
Тобто ось ця біоплівка складається, у першу чергу, з полімерних молекул, які бактерії і синтезують самі. Такі полімери дуже різноманітні, це і полісахариди, і білки, і так звана екзоклітинна ДНК, бо ДНК це не тільки інформаційний матеріал, це ще і будівельний матеріал для створення біоплівки. Особливо багато ДНК вивільняє синьогнійка, з якої вона зліплює свою біоплівку. І ця біоплівка постійно потовщується, і фактично ми маємо в осередку інфекції ось цю таку велику слизову структуру, або біоплівку. Природний захист організму безсилий проти такої біоплівки, бо макрофаги не можуть її контролювати.
Далі: бактерії виділяють дуже багато імуносупресорів, тобто токсинів, які паралізують імунну систему. І ми це дуже добре бачимо при гострому сепсисі.
Наприклад, у нас був пацієнт з остеомієлітом. Коли нам вдалося зруйнувати біоплівку його остеомієлітної інфекції і паралельно знизити продукцію ось цих імуносупресантів, імунна система нібито прокинулася і «побачила» інфекцію – у тканинах, де була інфекція, підвищилась температура, посилилось запалення і виросли лейкоцити, хоча ШОЕ знизилось.
Ми з командою розробили особливу схему поєднання двох досить дешевих антибіотиків: одного макроліду – азитроміцину, з одним бета-лактамом – мерапенемом. Ми з'ясували, що азитроміцин може ефективно руйнувати біоплівки і посилювати імунну відповідь у пацієнтів з грамнегативною антибіотикорезистентною і вірулентною інфекцією. Але головне це те, що азитроміцин здатен повернути чутливість до деяких бета-лактамних антибіотиків, зокрема, меропенему.
Загалом ми розуміємо механізм такого відновлення чутливості, але продовжуємо дослідження. Тому ми пропонуємо давати антибіоплівковий азитроміцин у першу добу, а з другої доби ми додаємо другий антибіотик меропенем, попри те, що до нього є підтверджена резистентність у штаму (як і до всіх інших бета-лактамів). У такій схемі ми спостерігаємо сильну антибактеріальну, бактерицидну дію. І головне тут те, що ці два антибіотики «старі», вони у великі кількості є в українських аптеках. І це, до речі, ще й відповідь на питання, чому ніхто не зацікавлений у проведенні клінічних досліджень. Жодна фармкомпанія, до яких ми звертались, не бачить фінансової користі з впровадження цієї комбінації.
Користь є тільки для пацієнтів, але державі все рівно. А пацієнти, навіть коли вони хочуть застосувати ці комбінації, вони наштовхуються на відмову лікарів, бо лікарі кажуть, що це недоказове (попри наявність наукових статей, що підтверджують такий терапевтичний ефект), дозволяють собі категорії «вірю – не вірю», і загалом скептичні до таких нібито простих антибіотиків. Тому ми дуже часто наражаємось на категоричне небажання до співпраці.
Скільки коштів вам необхідно для досліджень?
Близько $200 тис. – для рандомізованого сліпого клінічного тестування. Але навіть якщо ми отримаємо ці кошти, все одно, через тотальне замовчування проблеми і відсутність активності від держави, ми не отримаємо визнання цієї схеми, не з’явиться більше пропозицій більш зручних фармакологічних форм цих антибіотиків, якоїсь інформаційної підтримки від держави, бо ми – науковці, а не бігфарма.
Насправді ми, моя група – то єдиний колектив, який у цій країні займається питаннями антибіотикорезистентності як науковою проблемою. Ми єдині, хто вивчає підходи для терапії таких пацієнтів. Хоча таких спеціалістів зараз має бути дуже багато. Так, є Центр громадського здоров'я (ЦГЗ) – там вам розкажуть, що пацієнти такі неосвічені, купують антибіотики, без рецепта, їх приймають і тому самі в усьому винні. ЦГЗ весь час так маніпулює. Інколи в мене таке враження, що вони навіть у це самі вірять.
Насправді на ризик антибіотикорезистентності антибіотиків у країні впливає не високе споживання, а рівень фінансування медичної галузі загалом. Чим він нижчий, тим гірше: тим більше деградує інфекційний контроль, тим менш освічені, професійні і відповідальні медичні працівники, тим менш зрозумілі такі «складнощі» як бактеріологічна лабораторія і її доступність для аналізу матеріалу від критичного пацієнта у режимі 24/7.
Медичні працівники вважають, що рукавички – це для їхнього захисту, і не міняють їх…
Чи знають про ваш метод за кордоном? Чи є там якісь відповідні дослідження?
За кордоном ситуація з резистентністю до початку повномасштабної війни була набагато краща за нашу. Також, за кордоном з'являються нові антибіотики, це і принципово нові від японського виробника (Shionogi & Co), і нові комбінації з існуючих молекул. В Україні цих нових антибіотиків немає, але в заможних країнах Європи вони є.
За кордоном все ж таки з госпітальними інфекціями дуже суворо боряться. Так, вони є, але питання у вірогідності підчепити таку інфекцію. І в лікарні десь в Європі діє дуже суворий інфекційний контроль, дуже добре все стерилізується, змінюється, контролюється, висівається, тоді як в Україні це просто ігнорують. Перш за все, в наших лікарнях немає розуміння, що такий контроль взагалі потрібен. Все починається від нерозуміння того, що рукавички слід змінювати перед ліжком кожного хворого. Медичні працівники вважають, що рукавички – це для їхнього захисту. У той час як на Заході рукавички – це те, що захищає пацієнта від госпітального середовища. І змінювати рукавички лікар має обов’язок перед кожним новим пацієнтом. Чи всі наші лікарі так роблять?
Тому, якщо у них трапляється пацієнт з резистентністю до класичних антибіотиків, то вони використовують нові, яких в нас немає. І ці нові антибіотики більш-менш ефективні при резистентних європейських штамах. Але українські штами «зламали» вже й останній суперновий антибіотик–цефідерокол.
Зараз просто європейські лікарні відмовляють українцям в реабілітації, бо бояться отримати у свої лікарні наші штами, а їх немає чим лікувати. Тому зараз програми лікування, реабілітації українських військових стрімко згортаються, бо пацієнти з України виявилися дуже небезпечними з інфекційної точки зору.
Саме тому ми маємо негайно прокинутись на національному-державному рівні і починати діяти попри війну, економічну кризу і обмеження у доступі до нових антибіотиків, які фармкомпанії просто не хочуть у нас реєструвати через високі темпи появу нових антибіотикорезистентностей.
Наталія Сокирчук, «Главком»











Коментарі — 0