Лікар-епідеміолог: Сенс карантинного зонування втрачається, бо нема контролю

«Кожна хвора людина заражає троє-четверо здорових»
В Україні продовжує зростати кількість заражених коронавірусом. На думку головного санітарного лікаря Віктора Ляшка, найближчим часом ситуація не покращиться: можливе значне зростання кількості захворювань.
«Тенденції такі, що під час осінньо-зимового періоду кількість (хворих – «Главком») буде збільшуватися. А приклад Франції, Іспанії та Ізраїлю, де є чітка друга хвиля, показує, що це може бути досить стрімко», – сказав Ляшко.
Стрімке зростання кількості інфікованих коронавірусом – проблема не лише України. За даними Всесвітньої організації охорони здоров’я, це загальноєвропейська тенденція.
Про те, як можна пригальмувати зростання зараження в Україні, розказала епідеміолог, завідувачка відділу оцінки ризиків та інфекційного контролю лікарні «Охматдит» Катерина Сояк. Фахівець також пояснила, коли хворий на Covid-19 перестає бути заразним і чи справді хворі із безсимптомним перебігом безпечні.
Зараз ми спостерігаємо стрімке зростання кількості випадків Covid-19. На цьому тижні пік склав вже понад 3,5 тис. нових хворих за добу. Як це все зупинити?
Збільшення кількості інфікованих – закономірний епідеміологічний процес. Кожна хвора людина заражає близько троє-четверо здорових. Єдине, що може спрацювати у такій ситуації, – скорочення кількості контактів. Якби кожен подбав про зменшення кількості своїх соціальних контактів – походів в гості, спілкування, користування громадським транспортом – то це б вже покращило ситуацію. Дотримання цих норм дуже залежить від людей, а тому потрібні якісь адміністративні заходи, щоб населення їх дотримувалось. Більше нічого не можна порадити: у нас немає поки що колективного імунітету і немає вакцинації, отже, ніяк інакше стримувати поширення інфекції ми не можемо. Крапельну інфекцію дуже важко стримати, недостатньо ізолювати одну людину.
Якщо у людини виявили Covid-19, сімейний лікар має намагатися встановити число людей, які контактували із інфікованим за два тижні до виявлення симптомів?
Ні, це повинні робити окремі служби, лабораторні центри, але очевидно, що вони не справляються. Про це можна сміливо заявляти, це не камінь у чийсь город. У нас з контактними погано працювали і раніше стосовно інших інфекцій, наприклад, щодо туберкульозу. Я стикаюся теж з цією проблемою: коли у мене на роботі хворіють лікарі, і мені потрібно передати перелік контактних у спеціальну базу, мені це вдається тільки через два дні, коли ці дані передає сімейний лікар. І це технічні труднощі, у нас не налагоджена ця система.
Наскільки, на вашу думку, ефективне зонування, яке запровадило МОЗ?
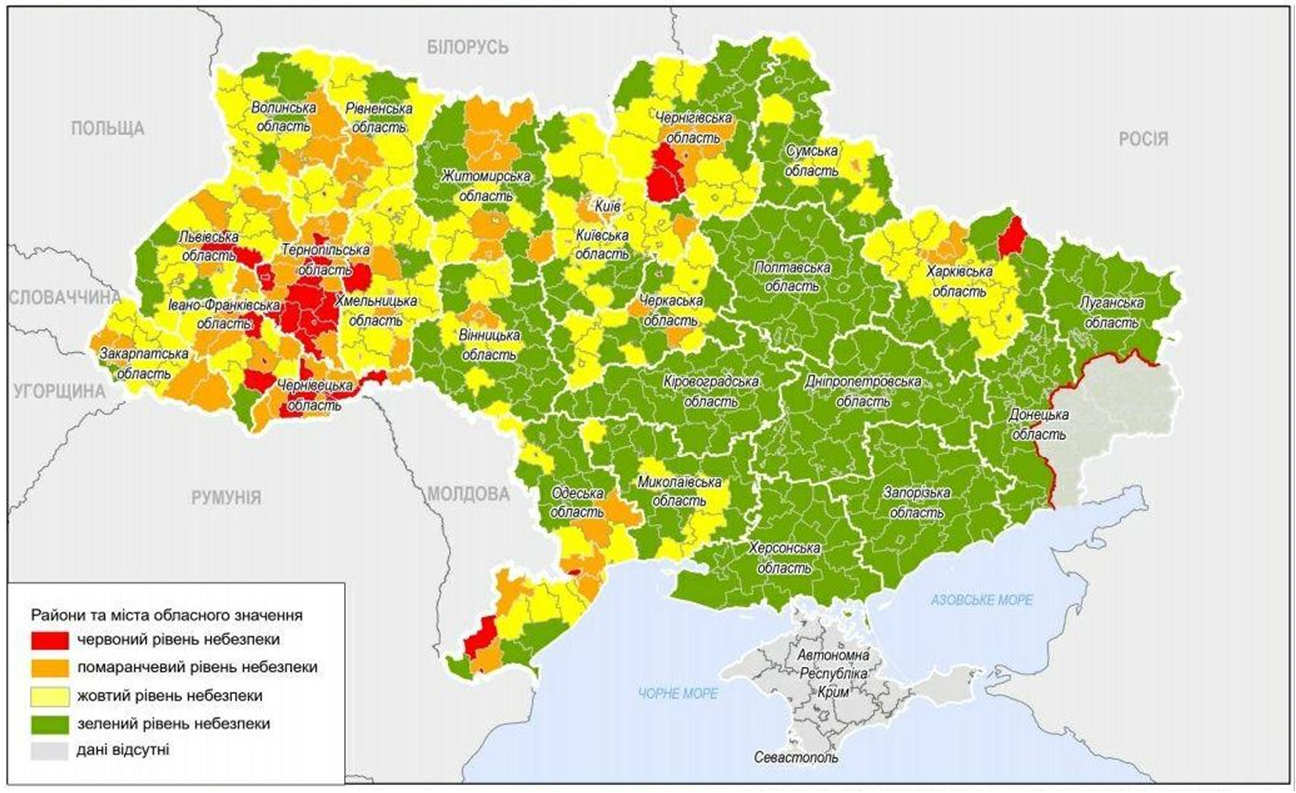
В цьому є сенс. Це, напевно, єдина вірна ідея, бо ненормально закривати і паралізувати всю країну. Інша річ – наскільки населення дотримується запроваджених обмежень. Водночас зі слів колег і знайомих я знаю, що зараз можна без проблем приїхати з будь-якої області в будь-яку, навіть з червоної в зелену. Тому сенс зонування втрачається.
Що теоретично можна ще було б зробити для того, щоб знизити захворюваність?
Мені здається, найперше – посилити контроль за тими заходами, які вже заявлені, тому що багато з них дієві і логічні. Поступово відпало багато непотрібних – наприклад, знезаражувалися вулиці і робились інші речі, які не мають доказової бази.
По-друге, необхідно посилити контроль над контактними особами. Бо чим швидше ми виявляємо контактних і ізолюємо, тим краще.
І третє – нам треба дивитися вперед, працювати над налагодженням системи епіднагляду, бо ж коронавірус із нами надовго. Зокрема, це і реєстрація інфекційних захворювань, і налагоджування інфекційної безпеки в системі охорони здоров’я, в школах, садочках.
В країні станом на сьогодні підтверджено майже 163 тис. випадків хвороби. Скільки людей в Україні має перехворіти, щоб ми наблизилися до колективного імунітету?
За даними ВООЗ, має бути не менше ніж 40-60% тих, хто перехворів, у всьому світі, аби виник колективний імунітет. Ці ж цифри можна інтерпретувати у межах нашої країни. Тобто якщо ми закриємо кордони, і 60% населення перехворіє, ми можемо розраховувати на якийсь імунітет. Водночас ці заяви лунали тоді, коли ще не було відомо, що імунітет від Covid-19 нетривалий. Взагалі від всієї групи респіраторних інфекцій імунітет не може бути дуже тривалим. Результати деяких досліджень свідчать, що він тримається близько двох-трьох місяців, відповідно, на наступний сезон його вже не буде.
«Імунітет від вітрянки у більшості випадків пожиттєвий. З коронавірусом так не буде»
Тобто не можна навіть прогнозувати, як поведе себе організм через рік? Чи ймовірність заразитися повторно коронавірусом така сама, як, наприклад, дитячими хворобами? Бо ж вважається, що повторно ними не хворіють, але люди, які мають низький імунітет, хворіють і повторно.
Справді, такі дані повторних заражень є щодо вітрянки, хоча раніше вважалося, що цією інфекцією неможливе заразитися вдруге. Водночас все одно імунітет від вітрянки вважається стійким, у більшості випадків пожиттєвий. У випадку з коронавірусом так не буде, бо це вірус який в принципі швидко мутує. Ми на наступний рік будемо отримувати якісь нові модифікації цього штаму – так само, як з грипом. Я би напряму порівнювала це з грипом в плані мутування, імунітету і в плані вакцинації теж.
Теоретично людина може бути заразна коронавірусом за два тижні до появи симптомів. А як довго заразна людина після появи симптомів? Коли з людиною, у якої була коронавірусна інфекція, вже можна спілкуватися?
Вважається, що два тижні – інкубаційний період, і в цей період до появи клініки людина може бути заразною. Після перенесення хвороби ми передаємо вірус доти, доки у нас позитивний ПЛР-аналіз з верхніх дихальних шляхів.
Тобто сказати, що якщо людина перестала кашляти, то вона перестала бути заразною, не можна. Це можна підтвердити лише лабораторним шляхом?
Звісно, якщо діагноз поставлений, то його можна зняти лабораторним підтвердженням, що його там більше немає.
У соцмережах зустрічається твердження окремих інфекціоністів про те, що безсимптомна людина не заразна. Що ви про це думаєте?
Я розумію, чому вони так вважають, це достатньо обґрунтована думка. Ми просто менше виділяємо вірусу в оточуюче середовище, коли у нас немає ніяких респіраторних симптомів. Коли ми кашляємо, чхаємо, ми справді заражаємо активніше. Відповідно, коли немає симптомів, то можна припустити, що людина майже незаразна. Водночас якщо мати близький контакт з цією людиною, цілуватися, обійматися, спати разом, як це роблять сімейні пари, тоді цілком може відбутися передача вірусу.
Київ вже в помаранчевій зоні. Чи забезпечені лікарі засобами індивідуального захисту? Чи вони вже всі перехворіли і цей захист непотрібен?
Ні, всі не перехворіли. Захист потрібен, і у київських лікарнях він є. Засоби використовують раціонально, коли не потрібно – не одягають і економлять. Поки всього вистачає, гострої нестачі немає, принаймні, я такого не чула. Але це мої спостереження.
«Проблема не тільки з Covid-19, у нас існує багато внутрішньо лікарняних інфекцій»
Наші читачі скаржаться, що в окремих столичних лікарнях медперсонал вже не носить маски або носить їх на підборідді. Чи у цьому є якась логіка?
Ні, в цьому логіки немає, це порушення правил використання засобів індивідуального захисту. Якщо це роблять лікарі, це поганий приклад для населення.
Хтось перевіряє лікарні, звертає на це увагу?
Так рутинно не перевіряють. Не думаю, що ця проблема має підніматися на національний рівень. Це має вирішуватися на рівні лікувального закладу. Звичайно, певні перевірки приходять, моніторингові візити. Але все це не дасть результатів, якщо всередині закладів не налагоджена система інфекційного контролю, немає людини, яка за цим слідкує. Я вважаю, що потрібно просто обирати відповідальних людей, які будуть моніторити це.
Перед операціями у пацієнтів вимагають негативних результатів ПЛР-тесту. Водночас у палату до такого пацієнта можуть «підселити» людину, яка щойно потрапила зі «швидкої» без жодних тестів. Який сенс у цих вимогах?
Описана вами ситуація є цілком нелогічною, бо ми не можемо дозволити перетинатися ургентним пацієнтам з плановими. Такі ситуації пов’язані з багатьма факторами, серед них – відсутність чи недостатня кількість одномісних палат у лікарнях, переповненість стаціонарів тощо. Але це вже інше питання. Перше, що необхідно, це налагодження в лікарнях системи інфекційного контролю. Кожний стаціонарний заклад повинен мати спеціаліста з інфекційного контролю. Принаймні, це рекомендація Всесвітньої організації охорони здоров’я, і всі європейські країни, де система охорони здоров’я вважається розвиненою, мають такого спеціаліста на рівні кожного лікувального закладу.
У будь-якому випадку треба намагатися, щоб не перетиналися хоча б обстежені з необстеженими. Це стосується не тільки Covid-19, у нас існує доволі багато внутрішньо лікарняних інфекцій, які якраз передаються таким шляхом, коли ми змішуємо потоки ургентних і неургентних пацієнтів.
Наталія Сокирчук, «Главком»







Коментарі — 0